"Большая энциклопедия диабетика" - читать интересную книгу автора (Астамирова Хавра, Ахманов Михаил)
Глава 7 Предварительные сведения о лечении и контроле диабета
Эта глава является введением ко второй, третьей и четвертой частям, в которых последовательно рассматриваются все методы лечения и контролируемые параметры диабетического заболевания. Лечение и контроль диабета являются единым и неразрывным комплексом мер, направленных на поддержание вашего организма в нормальном состоянии — насколько это возможно в условиях полной или частичной инсулиновой недостаточности. Лечение и контроль прежде всего означают, что вы помогаете своей поджелудочной железе или трудитесь вместо нее, стараясь поддержать сахар крови на том же уровне, что у здорового человека. Когда это удается, ваш диабет считается компенсированным. Лечение и контроль диабета включают различные процедуры и анализы, одни из которых вы должны делать ежедневно, другие — раз в два-три дня или раз в неделю (но самостоятельно), а третьи совершаются раз в шесть месяцев в поликлинике или больнице.
Скажем сразу, что добиться идеальной компенсации диабета сложно, и в обыденной жизни можно лишь приблизиться к ней. Почему? Это непростой вопрос, и, чтобы разобраться с ним, мы включили в книгу главу 23, предназначенную для больных, еще не забывших курс вузовской высшей математики. Если же вы его забыли или вовсе не изучали, то поверьте нам на слово. Мы, однако, отметим, что вполне достаточно приблизиться к идеальной компенсации; это уже предохранит вас от диабетических осложнений, которые развиваются в том случае, если сахар был высоким длительное время.
В дальнейшем мы будем считать лечение и контроль диабета единым и неразрывным комплексом мер. Однако по сложившейся традиции некоторые процедуры больше соответствуют понятию лечения, а другие — контроля. Начнем с лечения и укажем, что оно включает три главных компонента — лекарство, питание и физические нагрузки, но различается для двух категорий больных, страдающих диабетом I и II типа. В случае ИЗСД совокупность лечебных процедур, расположенных в порядке их важности, выглядит так:
1. Ежедневные инъекции инсулина. Это самое главное обстоятельство; при диабете I типа своего инсулина нет, и без его введения извне больной погибает.
2. Диета — более разнообразная, чем при диабете II типа, но все-таки с ограничениями на некоторые виды продуктов. Количество пищи (в пересчете на ХЕ, хлебные единицы) должно быть строго определенным, причем режим питания (т. е. когда и сколько раз есть) определяет схему инъекций инсулина (т. е. когда и сколько вводить инсулина). Режим питания может быть жестким или более свободным; этот вопрос мы подробно рассмотрим в главах 9 и 11.
3. Умеренные физические нагрузки — для поддержания тонуса мышц и понижения уровня сахара.
Для больных ИНСД список лечебных процедур, опять-таки в порядке их важности, выглядит иначе:
1. Диета — более жесткая, чем при диабете I типа. Так как в данном случае не нужно «гасить» введенный извне инсулин, режим питания может быть достаточно свободным по времени, но нужно со всей строгостью избегать некоторых продуктов — прежде всего содержащих сахар, жиры, холестерин.
2. Умеренные физические нагрузки.
3. Ежедневный прием сахароснижающих препаратов — манинила, диабетона и так далее, согласно предписаниям врача.
Почему такая разница? Почему при лечении ИЗСД на первом месте стоит инсулин (т. е. лекарство), а в случае ИНСД все наоборот? Отчасти мы уже ответили на этот вопрос. В первом случае больной не может жить без инъекций инсулина, а введенный инсулин нужно «гасить» пищей, достаточно обильной и содержащей не меньшее число углеводов, чем потребляет здоровый человек. Единственное ограничение диеты фактически заключается в том, что углеводы необходимо вводить с такой пищей, которая перерабатывается в глюкозу как можно медленнее и плавнее — то есть, условно говоря, есть черный хлеб, а не белую булку, но есть его в тех же количествах, что и здоровые люди.
В случае ИНСД у больного имеется собственный инсулин, но его недостаточно (несмотря на помощь лекарств) или он плохо работает, поэтому нельзя нагружать организм излишними углеводами. Отсюда вытекают ограничения на хлеб, картофель, каши и все мучные продукты, которые нельзя потреблять в тех же количествах, как это делает здоровый человек. К тому же при диабете II типа часто наблюдается избыточный вес, поэтому больному нужно учитывать энергетическую ценность продуктов (их калорийность). Пища должна включать больше овощей, почти не поднимающих уровень сахара в крови, — капусту, морковь, свеклу, кабачки, огурцы, помидоры и т. д. Вполне понятно, что диабетик, получающий инсулин, имеет возможность поддерживать нормальный вес или поправиться, а диабетик с ИНСД имеет все шансы похудеть, что для него во многих случаях является благом. Но он может испытывать постоянный стресс из-за жесткой диеты, что особенно заметно в том случае, когда нашему «диабетику II типа» (мужчине или женщине — неважно) всего лишь сорок — пятьдесят лет, то есть он далеко не стар, крепок телом, деятелен, энергичен, не страдает избытком веса и к тому же любит поесть. В такой ситуации нужно подумать о смешанном лечении инсулином и сахароснижающими препаратами, что позволит увеличить количество углеводов в пище.
Этот вопрос — переходить или не переходить на инсулин — мучает многих. Причины чисто психологические и связаны с незнанием элементарных фактов, касающихся как самого заболевания, так и методов его лечения. Во-первых, больному кажется, что переход на инсулин будет как бы признанием того факта, что его болезнь обострилась, а этот вывод далеко не всегда верен: можно дожить до старости с весьма стабильным диабетом II типа, но пользоваться инсулином и разнообразить свою диету. Во-вторых, больной полагает, что, согласившись на инъекции, он лишится мобильности и независимости — ведь таблетку он способен проглотить сам, а вот кто, где и когда сделает ему укол? Ведь уколы — это такая сложная вещь, их умеют делать только медсестры! В-третьих, больного мучает страх перед иглой — именно перед иглой, а даже не перед болью, доставляемой уколом.
Надо сказать, что эти страхи необоснованны; все они остались в прошлом, вместе с гигантскими стеклянными шприцами, с иглами толщиной в палец, с плохим инсулином и с несчастными медсестрами, которые в любую погоду бегали по домам и кололи несчастных диабетиков. Как уже отмечалось нами, в конце двадцатого столетия почти каждый диабетик способен сам ввести себе инсулин — причем хороший инсулин. Он может сделать это дома или на улице, специальным шприцом с тончайшей иглой или шприц-ручкой, которой колют прямо сквозь одежду; он не испытает при этом боли и никого не шокирует. Двадцать первый век на дворе, сестры и братья диабетики! Нет причин для уныния и страха! Во всяком случае, для страха перед уколами!
Бояться надо совсем иного — не уколов, а диабетических осложнений, которые сокращают жизнь. Но об этом мы поговорим позже, а сейчас вернемся к нашему второму вопросу: что понимается под контролем диабета.
Тут, как и в случае лечения, существует ряд процедур, которые мы перечислим в порядке их важности:
1. Контроль за признаками надвигающегося состояния гипер— или гипогликемии. Это главный момент, так как гипер— и гипогликемия грозят диабетику летальным исходом: гипергликемия — сравнительно медленным (часы или дни), гипогликемия — очень быстрым. Вот ситуации, когда больной с ИЗСД умирает именно по причине диабета (разумеется, в цивилизованной стране); во всех остальных случаях причиной его смерти являются поздние осложнения диабета, а при ИНСД — чаще всего сердечно-сосудистые заболевания, вызванные преклонным возрастом и, конечно, все теми же диабетическими осложнениями.
2. Контроль уровня глюкозы в крови путем проведения анализов с помощью тест-полосок или глюкометра. Предыдущий пункт можно было бы рассматривать как частный случай данной процедуры, однако мы выделили его по двум причинам: во-первых, он исключительно важен, поскольку состояния гипер— или гипогликемии могут привести к гибели, а во-вторых, вы не всегда ощутите признаки этих состояний без анализов. Анализы нужны для того, чтобы не ощущать даже признаков надвигающегося бедствия.
3. Контроль уровня глюкозы в моче путем проведения анализов с помощью полосок. В нормальном состоянии сахар в моче должен отсутствовать.
4. Контроль наличия в моче ацетона путем проведения анализов с помощью полосок. Ацетон в моче — признак надвигающегося кетоацедоза; это очень тревожный сигнал, получив который вы должны немедленно принимать меры или госпитализироваться.
5. Контроль за давлением крови, осуществляемый с помощью приборов для измерения артериального давления (что особенно важно для пожилых людей, страдающих диабетом II типа).
6. Контроль за весом. Ваш вес должен быть стабилен и соответствовать определенным нормам. Эти нормы в современной медицине даются не для веса как такового, а для показателя, называемого «индексом массы тела» (ИМТ). ИМТ можно рассчитать по простой формуле; этот индекс зависит от веса и роста и не зависит от возраста (см. главу 17).
7. Контроль за физическими нагрузками. Выше мы отнесли этот вопрос к лечению, но лечение и контроль диабета — единый комплекс мер, и физические нагрузки можно считать одним из параметров контроля. Мы рассмотрим их в части четвертой, главе 18, а здесь, во второй части, ознакомимся с лекарственными препаратами для диабетиков, свойствами продуктов и диетой.
8. Контроль за уровнем гликированного гемоглобина. Это интегральный анализ, позволяющий судить о степени компенсации диабета за два последних месяца. Его нельзя провести в домашних условиях, и для контроля за этим параметром вам придется обращаться в Диабетический центр или в поликлинику.
9. Контроль холестерина и его фракций. Этот анализ позволяет следить за нарушением обмена жиров и развитием атеросклероза — закупорки кровеносных сосудов. Анализ сложный, и выполнить его самостоятельно нельзя, за одним исключением: прибор компании «Рош Диагностика», называемый «Акутрендом», позволяет измерить как глюкозу крови, так и уровень холестерина в домашних условиях. О глюкометрах компании «Рош Диагностика» и других фирм будет рассказано в главе 16.
Итак, мы выделили девять параметров контроля за диабетом и обозначили соответствующие виды анализов и измерений. Эта тема будет подробно рассмотрена в частях третьей и четвертой, а сейчас отметим, что семь из девяти параметров вы можете проконтролировать своими силами. Отсюда следует вывод:
КОНТРОЛЬ ДИАБЕТА ЯВЛЯЕТСЯ ПРЕЖДЕ ВСЕГО САМОКОНТРОЛЕМ.
Этот вид лечения рекомендован больным диабетом I и II типа в легкой и среднетяжелой форме, успешно компенсирующим свою болезнь. Собственно, он рекомендован всем диабетикам, но при отсутствии компенсации (что чаще наблюдается при тяжелой форме диабета) больному не следует пускаться в долгий путь на Украину или на Кавказ, тем более в наши нелегкие времена.
Особенно полезно курортное лечение тем больным, у которых диабет сочетается с болезнями органов системы пищеварения, печени и желчевыводящих путей, мочевыделительной системы, опорно-двигательного аппарата, периферической нервной системы и органов кровообращения — в том числе с начальными формами микроангиопатий (о них будет рассказано в главе 14). Главным положительным фактором курортного лечения для диабетиков являются минеральные воды, принимаемые как внутрь, так и наружно, в виде ванн. Они оказывают положительное действие на углеводный обмен, снижают сахара (в случае диабета II типа), способствуют лучшему проникновению глюкозы в ткани. Минеральные ванны воздействуют на кожные нервные окончания, а газы, которые выделяются из воды, — на слизистые оболочки дыхательных путей. Что касается грязелечения, то оно не противопоказано людям с диабетом, однако не занимает столь важного места, как лечение минеральными водами. В целом положительный эффект от пребывания на курорте связан и с такими факторами, как климат, лечебная физкультура, физиотерапевтические процедуры. Словом, вы должны иметь информацию о курортах и минеральных водах, которые подходят диабетикам, и мы приводим ее в таблице 7.1.
Таблица 7.1. Сведения о курортах, рекомендуемых диабетикам
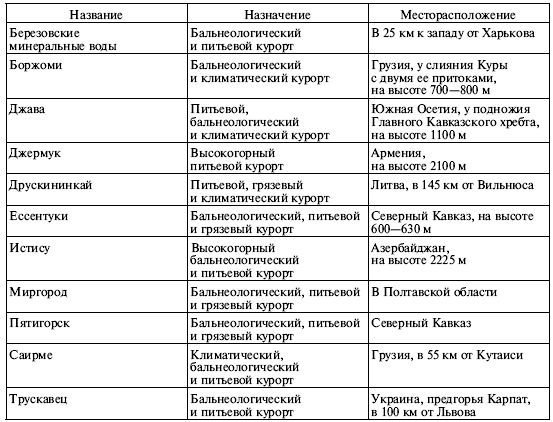 |
Мы с сожалением отмечаем, что большинство из перечисленных выше мест сейчас труднодоступны россиянам, и рекомендуем обратить внимание на отечественные курорты. Так, на Северном Кавказе, в Краснодарском и Ставропольском краях функционируют более десятка санаториев с отделениями для больных диабетом — «Надежда», «Предгорья Кавказа», «Украина», «Москва», «Жемчужина Кавказа» и др. Пять санаториев находятся в Подмосковье — среди них большой известностью пользуется «Малаховка», принимающая детей и подростков. Отделения для юных диабетиков имеются также в санаториях «Белокуриха» (Алтайский край), «Сосновый бор» (Владимирская область), «Оболсуново» (Ивановская область), «Светлогорск» (Калининградская область) и в ряде других мест Средней России и Северного Кавказа. Адреса и телефоны этих санаториев вы можете найти в справочнике /20/ и на сайте газеты «ДиаНовости».
| © 2024 Библиотека RealLib.org (support [a t] reallib.org) |