"Новые тайны нераспознанных диагнозов. Книга 2" - читать интересную книгу автора (Елисеева Екатерина, Елисеева Ольга)
Письмо 9 ЭХИНОКОККОЗ
Здравствуйте, уважаемая Ольга Ивановна.
Сразу же хочу выразить Вам огромную благодарность за то, что Вы так основательно занимаетесь проблемами паразитологии и знакомите со своими работами и методами лечения население.
У меня есть приусадебный участок, ежегодно я выращиваю свиней, также дома есть собака и кошка.
В прошлом году в связи с обострением язвы 12-перстной кишки я находился на больничном. Анализы в связи с праздниками затерялись, и лишь через 25 дней был найден ОАК (общий анализ крови), в котором было: -14; С-18; Э-45; Л-32; СОЭ-7.
12.01.2005 при повторном анализе: -11,6; С-60; Э-21; Л-15; СОЭ-27, в связи с чем терапевт направил меня к инфекционисту, которая повторно направила на ОАК и на кровь к антителам.
ОАК от 18.01.2005: -15; С-28; Э-50; Л-19; СОЭ 6.
В крови обнаружены антитела к эхинококку в титрах 1: 200.
Инфекционист сказала, что методики лечения нет. С этой болезнью за 20 лет она столкнулась впервые, велела зайти через 3 дня за таблетками, которые «попробуем, может, поможет». Я вновь зашел к терапевту, который, увидев результаты анализов, провел УЗИ органов и сказал, что, к счастью, пока ничего нет.
Беспокоили же меня тяжесть в правом подреберье и слабое подташнивание, что я относил к язве.
Поняв, что у меня серьезное заболевание, в киоске ЦРБ я купил Вашу книгу «Черви-паразиты» и ужаснулся, осознав, насколько все серьезно. Попросил терапевта направить на анализы жену и ребенка. В этот же день позвонил по указанному Вами номеру в Центр, ответила на звонок регистратор (огромное ей спасибо), которая объяснила, что эхинококкоз излечим и необходимо пройти у Вас обследование.
Все же я обратился за консультацией к бывшему главному врачу ЦРБ – онкологу, который направил меня на вегетативно-резонансное тестирование (ВРТ). У меня были обнаружены: хеликобактерии, эхинококкоз, тениоз, цитомегаловирус, стафилококк. У жены – эхинококкоз, у сына – только острицы. Онколог сказал, что созвонился с ГИБ, и послал к инфекционисту за направлением, которая с огромной неохотой выдала направление и высказала: «Ходите, ищите себе болезни. Это не лечится. Возможно, у тебя давно уже опухоль в мозге. Тут одна два месяца ходила ко мне со своими эозинофилами, я ее вчера к онкологу отправила». Спорить я с ней не стал. На следующий день был госпитализирован в КГИБ, где встретил чуткое отношение со стороны доктора, который сразу предупредил, что за 22 года с эхинококкозом сталкивался два раза. Однажды у больного была опухоль, он был направлен на операцию, но у него выявили эхинококковую кисту в головном мозге. За 10 дней нахождения в стационаре мне было проведено обследование: УЗИ, рентгенография грудной клетки, дуоденальное зондирование, ОАК (-9,2; С-25; Э-45; Л-20; СОЭ 6), антитела к эхинококку. В моче были обнаружены 4–5; Э-2,5. Был поставлен диагноз: эхинококкоз неустановленной локализации. Доктору удалось за это время изучить новый учебник паразитологии, также он изучил Вашу книгу, и мне было назначено лечение немозолом (по инструкции, которую прилагаю). Немозола не было даже на базе «ИПКА» в Москве. Пришлось снова связаться с Вашим регистратором.
У жены также были обнаружены антитела к эхинококку в титрах 1: 200, однако ОАК был в норме, Э-2. У сына анализы были нормальные. Несмотря на это, я потребовал у инфекциониста провести им УЗИ и рентгенографию, после чего жене так же был поставлен диагноз: эхинококкоз неустановленной локализации.
С 16.02.2005 мы с женой начали лечение немозолом по инструкции при постоянном контроле ОАК (у жены он всегда был в норме). Мой ОАК от 16.02.2005: -14,6; n-11; С-44; Э-20; Л-15; СОЭ-12; ОАМ (общий анализ мочи): -0—1; билирубин – 12,5; АЛТ – 0,45.
Кроме того, вновь сделали диагностику ВРТ в своем городе. У жены была обнаружена локализация в легких, у меня – в мочевом пузыре и прямой кишке.
Через две недели у жены эхинококкоз не тестировался, в ОАК изменение с 8,0 до 5,2. У меня ОАК: -6,0; n-2; С-69; Э-2; Л-25; СОЭ-7; билирубин – 11,3; АЛТ – 0,32. Эхинококкоз тестировался.
Повторный анализ крови (мой) на антитела к эхинококку в титрах 1: 200. В лаборатории объяснили, что антитела начнут снижаться не ранее чем через 8 месяцев.
Новый цикл немозола.
ОАК от 07.04.2005: -5,2; n-1; С-62; Э-2; Л-32; М 3; СОЭ-6. Эхинококкоз не тестируется.
ОАК от 25.04.2005: -5,4; СОЭ-4; билирубин – 13,6. АЛТ – 0,72.
Кроме того, во время второго цикла лечения мы с женой провели 3 курса очищения кишечника минеральной водой в профилактории.
Ольга Ивановна, Вы меня извините за такое пространное письмо. Вся проблема в том, что мы с женой лечимся по Вашей методике, по Вашим книгам. Спасибо инфекционисту хотя бы за то, что пока не отказывает в выписке направлений на анализы крови, но скептически относится к ВРТ.
Причину возникновения у нас заболевания никто устранять не собирается, а их может быть только две.
1. Поросят я покупаю в одном хозяйстве. Полтора года назад при забое обнаружили в печени и легких одной из забитых свиней водянистые пузырьки. Внутренности мы скормили собаке, мясо съели сами, многократно готовили шашлыки.
В течение последних трех лет в этом колхозе наблюдается падеж молодняка свиней весом 40–50 кг, как говорит завфермой, из легких выделяется гной. Неоднократно проведенные исследования результатов не дают. Со слов работников ветстанции, в частных хозяйствах частенько забиваются эхинококкозные свиньи.
2. В 200 м вверх по речке, шириной 3 м и глубиной до 1 м, коммерсант занимается забоем скота, внутренности которого сбрасывает в реку и их растаскивают собаки, в том числе и моя. Тут же купаются дети, не старше 10 лет. Несмотря на неоднократные жалобы жителей, СЭС никаких мер не принимает.
Ольга Ивановна, у нас остался последний цикл лечения немозолом, если Вас не затруднит, ответьте, пожалуйста, на несколько вопросов:
1. Как нам наблюдаться далее и нужно ли проводить какое-либо профилактическое лечение?
2. Как долго организм будет вырабатывать антитела?
3. Сколько времени сколексы могут находиться в почве, какова вероятность повторного заражения?
1. Индивидуальное наблюдение и лечение Вашим лечащим врачом.
2. Выработка антител в организме – это индивидуальный процесс, поэтому сроки у всех будут разные, у многих антитела могут сохраняться всю жизнь.
3. Вы выбрали правильный путь лечения и грамотно разобрались в вопросах санитарной гигиены.
Дополнительно рекомендую постоянно принимать травяные адаптанты (см. «Новые тайны нераспознанных диагнозов. Книга 1», Письмо № 12).
Так как первично эхинококк проходит через печень, там обязательно задерживаются сколексы. Необходимо проводить защиту печени: принимать расторопшу. Одну чайную ложку травы заваривают 200 мл кипятка, настаивают 15–20 минут. Принимать 2 раза в день до еды по 100 мл настоя. Можно принимать по 1/2 ч. ложки измельченной травы до еды 2 раза в день. Пить в течение 1 месяца, затем перерыв 15 дней, и так постоянно. Если на расторопшу есть аллергия, принимать ее не нужно.
Преподавателями медицинских институтов эхинококкоз представляется как экзотическое заболевание, характерное для стран Южной Америки, Австралии, Азии, Африки. Возможно, поэтому у наших практикующих врачей эти знания не фиксируются в памяти или со временем стираются за ненадобностью.
В настоящее время учеными установлено, что в результате смещения положения земной оси изменяются электромагнитные частотные характеристики всех участков территории планеты. Это способствует появлению новых видов-мутантов среди микроорганизмов и перемещению уже известных видов в новые районы земного шара. И если раньше в европейских странах эхинококкоз был редким эпизодическим заболеванием, то в настоящее время он стал уже достаточно распространенным. Но стереотип врачебного мышления типа «у нас этого не бывает» и отсутствие научных разработок по проблеме паразитарных заболеваний мешают своевременной диагностике этого грозного заболевания.
Сразу хочу пояснить, что заболевание вызывают не взрослые черви, а пузыри с их личинками. Термины «однокамерный» и «многокамерный» обозначают различные формы развития именно деток паразита.
В лице эхинококка мы имеем дело с высокоорганизованными существами, имеющими своеобразную иерархию и обладающими исключительной приспособляемостью к любым условиям. Напрашивается параллель: как человек – самое высокоорганизованное существо среди животного мира Земли, так и эхинококк – самый развитый и совершенный вид среди микромира.
Этот паразит фактически имеет два варианта «общественного устройства» – племена оседлые и кочующие. Оседлое племя – это взрослые половозрелые ленточные черви. Они обосновываются в тонком кишечнике организма-хозяина, попадая в него в виде сколексов – головок паразита. Сколексы, в свою очередь, встречаются в органах животных. Следовательно, основными хозяевами должны быть хищники – плотоядные животные, поедающие зараженное сколексами мясо. Хищники, как правило, охотятся на травоядных и на более мелких хищников. Значит, постоянные (основные) хозяева – волки, шакалы, лисицы, песцы, собаки, кошки и всеядные – свиньи.
Собаки и кошки в этой цепи играют двойную роль: они могут быть больными, то есть носителями паразитов (основными хозяевами). И в этом случае человек заражается, играя с собакой или кошкой, ухаживая за ними; в случаях когда люди и животные едят из общей посуды, когда животные лижут лицо и руки и т. д. Но заражение может произойти и от здоровой собаки, у которой шерсть оказалась загрязненной экскрементами других собак. А вы знаете, как животные любят нюхать каждую кучку, а иногда даже и вываляться в ней. А мы их отмываем, порой без резиновых перчаток, забивая себе под ногти яйца эхинококка. Поэтому риск заражения эхинококком примерно раз в 20 выше у владельцев собак и кошек, чем у лиц, их не имеющих.[3]
Чаще заражаются животноводы и люди, связанные с хранением и обработкой сырья животного происхождения. Однако «подхватить заразу» можно во время купания в водоемах или при употреблении в пищу немытых лесных ягод.
Так или иначе, съев зараженное мясо (особенно печень и легкие – основные места поселений сколексов), плотоядное животное становится носителем – основным хозяином и «занимается» выращиванием зрелого, «оседлого» паразита в своем кишечнике. (Человек может быть как основным, так и промежуточным хозяином.)
Что же представляет собой сколекс? Это головка будущего взрослого ленточного червя. При его рассмотрении вы можете увидеть, что «головкой» его можно назвать с большой натяжкой – на деле это настоящий монстр с четырьмя присосками, которые присасываются посильнее самого мощного созданного человеком пылесоса. Но монстру и этого мало. У него еще имеются два ряда зубьев-крючьев, которыми он вгрызается в ткани своего промежуточного хозяина.
В научной литературе я так и не нашла информацию о том, к какому виду питания склонен эхинококк. По-видимому, как и человек, в процессе эволюции паразит стал всеядным. Благодаря присоскам он всасывает питательные вещества, а с помощью зубьев-крючьев разрушает кровеносные сосуды и «пьет» кровь хозяина.
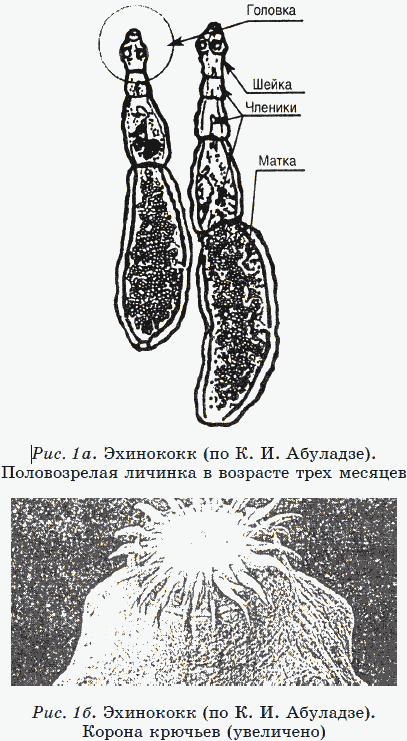
Сколекс, попав в кишечник основного хозяина, вгрызается в слизистую оболочку, питается и вырастает во взрослого червя: появляется шейка с 3–4 члениками (рис. 1а) и достигает длины от 3 до 5 мм. Последний членик по мере созревания набивается яйцами размером 0,036 * 0,032 мм. Этот членик (его еще называют маткой) в длину составляет примерно половину взрослой особи (около 2,5 * 1,5 мм). В общем, яиц достаточно много – около 800. Причем созревают эти членики-матки не сразу, а постепенно – один за другим.
После созревания членики отрываются от материнских паразитов, и что вы думаете, – это просто сумки с яйцами? Ничего подобного! Это живые передвигающиеся танки! На всем своем пути они выстреливают и разбрасывают болезнетворные яйца. И заметьте, какую тактику выбирают членики-«танки»: одни самостоятельно выползают из анального отверстия и расходятся по телу хозяина, другие же – «спецотряды» – вместе с калом «забрасываются» на почву, траву, в водоемы и только там «отстреливают» свои яйца – «мины замедленного действия». Да, поистине война со своей стратегией и тактикой!
 |
Итак, племя осело, питается, пьет нашу кровь (тыл армии) да еще засылает танки-минеры с далеко идущими планами – готовит уже следующее кочующее свое племя для освоения не только новых территорий для поселения, но и новых хозяев – животных другого вида. Это травоядные: козы, бараны, коровы, верблюды, лошади, олени, ну и как всегда, человек. Они проглатывают зрелые членики или отдельные яйца (онкосферы). Начинается кочующая стадия развития эхинококка в промежуточном хозяине (травоядные и человек).
Человек заражается, заглатывая онкосферы с немытыми овощами, фруктами, ягодами. Собирая в лесу грибы или погладив зараженных животных, мы также можем «подхватить» яйца.
Попав в желудок промежуточного хозяина, оболочки яйца (онкосферы) под действием пищеварительных ферментов растворяются, и юные сколексы освобождаются. При помощи своих крючьев они проникают в слизистую оболочку желудочно-кишечного тракта и далее, с током крови и лимфы, разносятся по органам.
Эхинококк может поражать все без исключения органы и системы: от головного мозга, глазных орбит, спинного мозга, щитовидной железы до легких, печени, селезенки, почек, матки и т. д.
В зависимости от вида животных, от которых пришли эхинококки-кочевники, будут формироваться и различные типы их поселений, среди которых можно выделить три главные разновидности. Первая – это образование огромного дома-кисты (однокамерная форма). Следуя сравнению с человеческими этническими формами жизни, условно назовем этот вариант южным. Вторая форма (условно – северная) – это скопление отдельных мелких кист (юрточек). Это многокамерная форма, более агрессивная. И наконец, промежуточная форма – это мелкие, разбросанные отдельно кисточки, возникающие в результате обсеменения разных органов. Это, так сказать, западный образ жизни – отдаленные друг от друга фермы. Образуются эти поселения в результате травмы, операции или самопроизвольно.
При поедании плотоядными животными органов других животных, содержащих личиночные формы эхинококка, из каждого сколекса в кишечнике образуется ленточная форма паразита, которая через 2–3 месяца становится половозрелой. Продолжительность жизни половозрелых паразитов в кишечнике человека или животного составляет, как правило, менее года. В то время как личиночная стадия эхинококка в виде пузырей может длиться всю жизнь организма-хозяина.
Особенности заболевания
Тяжесть клинических проявлений зависит от локализации, вида распространения, величины эхинококкового пузыря и продолжительности течения болезни.
При любой локализации в эхинококкозе можно выделить четыре стадии развития. Первая – латентная (скрытая), начинается с момента инвазии онкосфер и продолжается до проявления субъективных расстройств. Симптомов не дает. Вторая – слабовыраженная, проявляется в виде слабости, тошноты, головокружения, тяжести в правом подреберье, аллергии. Третья выражается уже отчетливо: имеет место объективная симптоматика заболеваний конкретных органов. При этом третья стадия часто определяется уже как опухолевое, раковое заболевание. Четвертая стадия обычно трактуется как уже неоперабельный рак с метастазами.
При эхинококкозе печени первая стадия может быть длительной, неясной, с осенне-весенними обострениями. При эхинококкозе спинного мозга первая стадия бывает непродолжительной, поскольку киста, достигнув даже незначительных размеров, оказывает давление на спинной мозг. При этом могут развиваться параличи, тазовые расстройства и другие тяжелые осложнения.
При других локализациях осложнения наступают позднее и отличаются разнообразием. Например: пневмоторакс, асцит, желтуха при поражении печени, смещение органов, средостения при эхинококкозе легкого, патологические переломы при эхинококкозе кости, перитонит при поражении брюшины.
Первично эхинококк чаще всего поражает печень, несколько реже – легкие или брюшную полость, но не исключено появление первого очага эхинококкоза в любом органе человека.
Эхинококк более редкой локализации встречается в мышцах, костях, селезенке, почках, щитовидной железе, сердце, мозге, глазницах, глазах, половых органах, мочевом пузыре, желудке и других органах. Причиной множественного поражения эхинококком является обсеменение организма в результате механического повреждения первичного эхинококкового пузыря, например во время пункции или операции, в результате прорыва кисты, травмы, ушиба, либо занесения через кровь. При ослабленном иммунитете первичное поражение может появиться одновременно сразу в нескольких органах.
Для эхинококкоза характерна способность паразита к инфильтрации (прорастанию в окружающие ткани и органы), особенно при многокамерной форме,[4] при которой он не ограничивается образованием плотной округлой опухоли, а прорастает в орган мелкими пузырьками и далее из этого органа растет в другие. Например, из печени возможно прорастание в диафрагму, легкие, почки. Одновременно могут появляться и отдаленные метастазы, например, в мозг, мышцы, кости, а также отпочковываться дочерние пузыри, распространяющиеся по всему организму с током крови.
Из осложнений при эхинококккозе наибольшую опасность имеет разрыв пузыря, который может проявиться как тяжелый аллергический шок. Далее эхинококк быстро распространяется в другие органы (генерализация процесса), и область разрыва нагнаивается. В последнем случае наблюдаются симптомы абсцесса (высокая температура, тяжелое состояние, сильные локальные боли, изменения в крови и другие тяжелые симптомы). Эти внезапные, острые течения заболеваний приводят к таким серьезным последствиям, как абсцесс печени, накопление жидкости, крови, гноя в плевральной полости с резким смещением легкого, быстрое воспаление брюшины (перитонит).
Все эти осложнения характерны также и для других кистозно-воспалительных заболеваний, таких как аппендицит, разрыв кисты, внематочная беременность, прободная язва, микробный абсцесс печени, грибковое поражение легких с разрывом ткани, брюшной тиф, заворот кишечника, травмы с разрывом органов и т. п. Поэтому при отсутствии этих заболеваний вышеперечисленные осложнения диагностируют не как эхинококкоз, а сразу как раковый процесс IV степени. И вместо принципиально иного метода лечения, основанного на подавлении возбудителя – эхинококка, могут ошибочно назначить «традиционные» методы – химиотерапию, облучение, иногда операцию. В этом случае обычные онкологические мероприятия не приводят к улучшению, а, наоборот, снижают иммунитет и ускоряют метастазирование эхинококка в другие органы.
Иногда в результате развития соединительной ткани эхинококковые кисты приобретают плотную консистенцию и обнаруживаются рентгенологическими методами. Поэтому-то обычно рентгенологи для доказательства наличия эхинококкового поражения ищут именно такой плотный очаг. Но пузырь большой плотности встречается редко. В результате и происходят расхождения между вегетативно-резонансной (ВРД) и рентгенологической диагностикой.
При ультразвуковом исследовании также бывают расхождения, так как эхинококковый пузырь, содержащий скопление зародышей-сколексов, в плотном органе (печени, поджелудочной железе, почках) не выглядит как киста и становится неопределяемым для УЗИ. В таких случаях в заключении пишется «неоднородная структура». Одиночные же личинки, мигрирующие в печени и легких, оказываются вообще невидимы для таких исследований.
В запущенных стадиях клиника течения заболевания эхинококкозом всегда яркая, но при этом выставить онкологический или просто хирургический диагноз и идти по проторенной дорожке легче, чем искать новые пути в диагностике и лечении.
Следующий клинический пример – доказательство последовательного, длительного течения эхинококкоза.
Клинический пример
Пациентке 46 лет. В 16 лет у нее неожиданно появились выраженные боли в животе, высокая температура. Оперировали по подозрению на аппендицит. Аппендикс оказался в норме, констатировали гнойный перитонит, причину не выясняли.
По течению заболевания, его внезапности, гнойный перитонит можно объяснить только вскрывшимся эхинококковым пузырем. Пациентка выжила. Через 10 лет у нее обнаруживают кисту правой почки, но, разумеется, не констатируют как эхинококк и удаляют почку вместе с кистой. Еще через 10 лет выявляют кисту в полости матки, опять эхинококковое поражение «не замечают» – матку удаляют вместе с придатками. Спустя еще 10 лет при гастроскопическом исследовании выявляют кисту – опухоль желудка и предлагают операцию. Вот тогда пациентка и пришла к нам на диагностику. На ВРД у нее выявлен многокамерный эхинококк в желудке и в левой доле печени.
На следующий день по «закону парных случаев» обращается молодая женщина 36 лет почти с таким же анамнезом, но еще не на том этапе, что в предыдущем примере (эта женщина моложе). Также в юном возрасте – перитонит, затем – удаление кисты почки, сейчас – с направлением на удаление матки. Врачи на УЗИ обнаружили в матке большую кисту и, как рассказала сама пациентка, были в недоумении от ее необычности. Но обстоятельство «необычности» не вызвало у врачей подозрений, желания проанализировать анамнез пациентки и изучить причины уже перенесенных операций, чтобы увязать их в один процесс. Видимо, поэтому эхинококкоз и не заподозрили.
На вегетативно-резонансной диагностике у пациентки выявляется многокамерный эхинококк в матке и однокамерный в желудке и левой доле печени. Следовательно, можно сделать вывод, что следующие «кандидаты на операцию» – желудок и печень.
А теперь предлагаю вам рассмотреть еще один пример из практики с учетом полученных первоначальных знаний об эхинококкозе.
Женщина, 48 лет. В 1978 году проведена операция – резекция опухоли ребра (удаление опухоли вместе с ребром). Гистологическое заключение – доброкачественная опухоль. Естественное желание пациента узнать – что же это за опухоль? Из чего она состоит? Но гистологи не дали ответа на этот вопрос.
Но мы с вами, вооруженные новыми знаниями о паразитарном возбудителе – эхинококке, вспоминаем, что эхинококк может поражать любые органы, в том числе и кости, и при соответствующих условиях распространяться по всему организму. Тогда дальнейшее развитие заболевания у этой пациентки станет для нас вполне объяснимым.
В октябре 1998 года при флюорографии у нее случайно была обнаружена большая опухоль правого легкого. Проведена бронхоскопия, после чего появился сильный кашель и увеличился подключичный лимфоузел. Проведено удаление одного из лимфоузлов. Гистологическое заключение – рак. Проводят облучение остальных подключичных лимфоузлов и части правого легкого, а также пять курсов химиотерапии. Через полгода в левом легком на рентгенограмме выявляются множественные уплотнения. Предлагают облучение левого легкого и химиотерапию. Тогда пациентка обращается к нам на диагностику.
На ВРД выявляем: нарушение индекса ДНК третьей степени; истощение иммунной системы; фиброз правого легкого (после облучения); эхинококк однокамерный (гранулозис) в обоих легких, брюшине и головном мозге.
Проанализируем, что же произошло. После операции (резекции опухоли ребра) эхинококк в течение последующих лет перемещался по организму и скапливался в правом легком, а затем при бронхоскопии (в результате механического воздействия бронхоскопа) произошел разрыв капсулы эхинококкового пузыря и диссеминация (распространение) его в лимфоузлы. После удаления лимфоузла распространение эхинококка пошло в левое легкое, головной мозг и брюшину. В соответствии с установленным диагнозом назначено лечение, основанное на подавлении жизнедеятельности обнаруженного возбудителя – эхинококка.
Как я уже отмечала, согласно статистическим и медицинским данным,[5] в 90 % случаев при поражении человека эхинококком ставится страшный диагноз-приговор – онкологический раковый процесс. И таких примеров очень много.
Ошибочным диагнозом может быть и локализация эхиноккока в глазнице. Эхинококк может осесть в глазнице (глазной орбите), реже – в глазу под сетчаткой. Здесь сколекс эхинококка растет, образует пузырь, приводящий к увеличению объема клетчатки глазницы, в результате чего глаз начинает выталкиваться наружу. Процесс может быть как двусторонним (оба глаза), так и односторонним. В последнем случае, как правило, ставят диагноз «рак глазницы» и оперируют часто вместе с видящим глазом.
Помню, у нас в годы учебы в Самаркандском медицинском институте был доцент одной из кафедр, с большим односторонним экзофтальмом, и ему часто предлагали операцию, правда, не подозревая, что это может быть эхинококк. Но он интуитивно отказывался, внешний вид его не особенно волновал, а эхинококковый пузырь, по-видимому, осумковался плотной оболочкой и более ужe не увеличивался, стабилизировав процесс.
При проникновении эхинококка в глаз под сетчатку вначале образуется небольшой пузырек, и если человек обратится к врачу на этой стадии, то эхинококка можно рассмотреть в микроскоп (так называемую щелевую лампу окулиста). Зрелище это незабываемое! В пузырьке живет себе, движется и копошится «зверек» (рис. 2.).
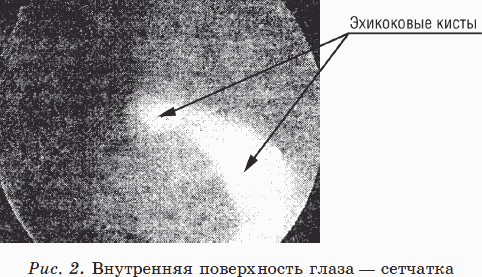 |
В этом случае еще можно отбаррикадировать, создать вокруг эхинококка рубцовую ткань и предотвратить его рост, а следовательно, распространение отслоения сетчатки. Таким образом удастся сохранить глаз и оставшееся зрение. Но часто пациент приходит на запущенной стадии – с отслоением сетчатки, помутнением стекловидного тела. Эти осложнения происходят оттого, что к гельминтам присоединяется еще и воспалительный компонент. В таких случаях увидеть паразита на глазном дне при офтальмоскопии невозможно. При УЗИ глазного дна эхинококковый пузырь будет выявляться как раковая опухоль (или, как выражаются офтальмологи, «плюс-ткань»), а не как просто отслоение сетчатки. Это объясняется неоднородностью состава эхинококкового пузыря, заполненного соединительно-тканными перегородками, сколексами эхинококка и колониями других микроорганизмов. Офтальмологи не делают пункцию глазного дна, а, диагностируя процесс как раковый, спасают жизнь пациента от возможных метастазов злокачественной опухоли в головной мозг – удаляют глаз вместе с опухолью неизвестной этиологии.
Удаляется глаз, подчас еще зрячий. Хирург старается перерезать зрительный нерв подальше от глаза, считая, что по нерву рак может распространиться дальше в глазницу, в мозг, перейти на другой глаз. Что часто и случается, так как остановить распространение паразитарного поражения при сниженном иммунитете и при возможности его распространения по кровеносным сосудам из других органов очень сложно. В случае разрыва нагноившегося эхинококкового пузыря в глазу развивается тяжелое заболевание – воспаление оболочек и стекловидного тела (эндофтальмит, панофтальмит).
В зависимости от того, какой диагноз поставят на УЗИ – рак или банальный воспалительный процесс, – и будет предпринято соответствующее лечение. В первом случае операция – удаление глаза, при воспалении же – лечение антибиотиками. Но эхинококковый процесс на антибиотики не реагирует и заканчивается полным отслоением сетчатки с развитием вторичной, осложненной глаукомы.
Диагностика
Основные ошибки диагностики связаны с трудностью выявления эхинококкоза и острой клиникой протекания болезни, проявляющейся, как правило, в осложненной форме, которая требует немедленного хирургического вмешательства. А в запущенном состоянии – особенно. Обычно диагностика включает обследование рентгенологическими и лабораторными методами.[6] Наиболее достоверным является компьютерное обследование на ЯМР-томографе (ядерно-магнитно-резонансное исследование). Но и при выявлении «кисты» в диагностике все равно остаются трудноразрешимые вопросы, потому что пункция при эхинококкозе противопоказана.
В связи со снижением общего иммунитета людей, а тем более зараженных паразитами, лабораторные исследования далеко не всегда оказываются достоверными, так как основаны на выявлении антител. При диссеминации (распространении) эхинококка в виде мелких кист по различным органам прижизненная диагностика значительно затруднена и делается, как правило, по клиническому течению заболевания и результатам ВРД.
Большие надежды на лечение эхинококкоза возлагаются на резонансно-частотную аппаратуру. Принцип работы этих приборов таков: в установленную область локализации паразита направляют электромагнитные волны соответствующей, губительной для них, частоты. Это воздействие угнетает их жизнедеятельность и постепенно приводит к полной гибели. По необходимости лечение можно усилить антигельминтными медикаментами (мебендазолом, альбендазолом). При этом необходимо провести дезинтоксикационную терапию, очищение организма и крови, насытить организм микроэлементами, витаминами, повысить иммунитет.
Для демонстрации, какую опасность представляет собой заболевание, приведу клинический пример пациентки, обратившейся в наш Центр, записанной к врачу Тихонову Е. В.
Клинический пример
Пациентка А., 56 лет, профессиональный художник, посвятившая свою жизнь кинологии.
Жалобы при поступлении: слабость, одышка, кашель, потливость.
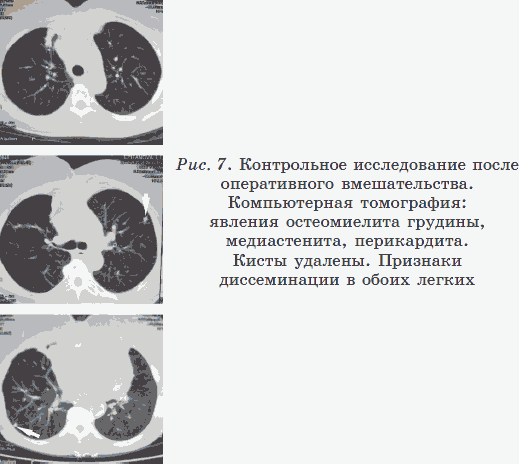
Эхинококкоз выявлен 5 лет назад; произведены две торакальные (со вскрытием грудной клетки) операции, в том числе на открытом сердце; послеоперационный рубец не закрывается 6 месяцев; остеомиелит грудины; медиастенит. Пациентка стала искать возможности лечения, обратилась в Центр.
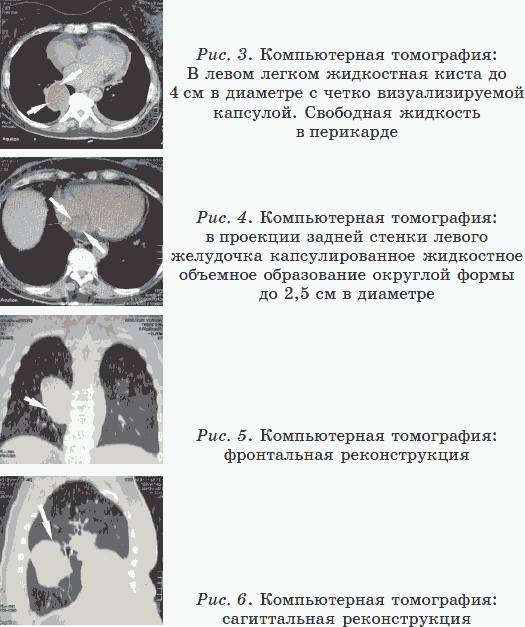 |
На контрольной компьютерной томографии через 6 месяцев: элементы обызвествления в выявленных ранее очагах. Серология на эхинококкоз: снижение титров антител.
 |
Проводим ВРД. У пациентки тестируем геопатогенную нагрузку, психические проблемы, снижение функции эндокринной системы, частоты эхинококкоза, хламидиоза, вируса Коксаки.
Назначаем частотную терапию, биорезонансную терапию (БРТ), биорезонансные препараты, немозол, трансфер-фактор и трансфер-фактор плюс по разработанной нами схеме.
Самочувствие улучшилось через месяц; послеоперационный шов закрылся через два месяца; купировались явления медиастенита, остеомиелита; через 6 месяцев нет радиационной нагрузки, улучшилось состояние иммунной системы, психологическая нагрузка снизилась. Не тестируется часть частот эхинококка. Не тестируются хламидиоз и вирус Коксаки.
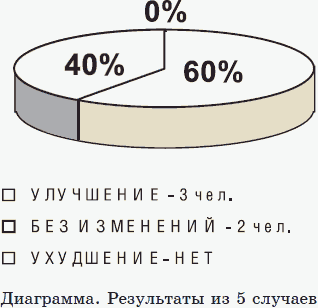
Подобных пациентов диагностировано в Центре 5 человек. Всем проводилось лечение: резонансно-частотная терапия (РЧТ), биорезонансная терапия (БРТ), биорезонансные препараты, немозол по инструкции и трансфер-факторы.
Вывод:
• метод ВРД позволяет первично выявить эхинококкоз;
• частотная терапия позволяет эффективно проводить терапию эхинококкоза;
• трансфер-факторы способствуют эффективному повышению иммунитета и ускорению выздоровления.
 |
Настрои
Рекомендую:
• энергетически восстанавливать ткани (быть на природе, лес, музыка);
• стирать патологическую память и разрушительные энергетические впечатления (настрои Сытина).
Для восстановления помогут лекарственные растения: арника, мирабель, ломонос, солнцецвет, недотрога, боярышник, лилия белая, фуксия садовая и золотистая, зверобой.
Гомеопатия:
| © 2024 Библиотека RealLib.org (support [a t] reallib.org) |